
Avant d’entrer dans le vif du sujet, Judith tient à dire qu’elle vient de Jersey, île qui a son propre gouvernement, ses propres lois, et qui n’est pas concernée par le Brexit. Sa joie et son dynamisme sont communicatifs.
Le père de Judith était militaire, souvent à l’étranger, et elle craignait toujours son retour au foyer car sa présence était synonyme d’agressivité, qu’il soit ivre ou à jeun. Elle a entendu beaucoup de phrases négatives et a été lourdement dénigrée. Les premières voix qu’elle entend apparaissent dès l’âge de 12 ans et seront en lien avec cette thématique.
Ses professeurs, au courant de sa situation familiale, sont aux petits soins avec elle, d’ailleurs elle réussit à obtenir son diplôme qui lui permettra d’aider les enfants malentendants. Puis elle enseigne la phonétique à l’Université de Paris X-Nanterre. C’est là qu’elle rencontre son futur mari, un canadien avec qui elle part s’installer de l’autre côté de l’océan. Mais ils sont contraints de revenir en Europe en apprenant que sa mère est atteinte d’un cancer. Judith, alors enceinte, prend soin de sa mère jusqu’à sa mort. Une dépression sévère s’ensuit.
Au cours des années, Judith reçoit différents diagnostics successifs : d’abord celui de « dépression clinique profonde ». Puis, aimant beaucoup son psychiatre en qui elle avait placé toute sa confiance, elle lui confie qu’elle entend des voix. C’est alors qu’il réévalue le diagnostic : «dépression psychotique », puis « schizophrénie ». Et s’enchaîneront : « désordre schizo-affectif », « trouble bipolaire», jusqu’au diagnostic actuel : Judith est désormais considérée comme porteuse d'un "syndrome de stress post-traumatique".
Cette Jerseyienne, battante et authentique, a connu divers traitements, à commencer par les médicaments : antidépresseurs, lithium, barbituriques, neuroleptiques ; elle est aussi passée par « 18 électrochocs qui n’ont pas marché, mais je suis certaine que ça a affecté ma mémoire », une thérapie du sommeil, le pentothol (« Truth Drug », le « médicament de la vérité »), l’abréaction, la thérapie avec échanges verbaux, le séjour en hôpital psychiatrique.
Un jour, la voix qu’elle entend lui fait peur en disant qu’elle contamine ses enfants. Or, c’est ce que son père lui disait alors qu’elle était enfant…
Un psychiatre irlandais lui confie que « la fonction principale d’un psychiatre c’est de prescrire des médicaments », et il lui conseille d’aller voir un collègue psychanalyste, qui la rassure en affirmant que l’on peut entendre des voix sans pour autant être schizophrène.
Judith se rend ensuite au premier Congrès International d’Intervoice à Maastricht en 2009, d’où elle tirera de nombreux enseignements sur l'entente de voix et sur ses autres symptômes.
Elle résume ainsi ce qui a participé à sa guérison :
- se distraire, rester occupée : vie sociale active (participation à de groupes d’écrivains et de poètes), écriture, dessin, musique, natation, relaxation, méditation.
- se souvenir de l’aspect positif des choses
- être validée dans ses expériences par ses enfants et ses amis
- entretenir ses amitiés
- être soutenue en thérapie
- se lancer des défis
- garder le sens de l’humour
Mue par l’envie d’aider ceux qui n’ont pas encore eu la chance de rencontrer les bonne personnes sur le chemin, elle a créé des schémas très clairs et très pratiques dont ce schéma de la balance :
Ses professeurs, au courant de sa situation familiale, sont aux petits soins avec elle, d’ailleurs elle réussit à obtenir son diplôme qui lui permettra d’aider les enfants malentendants. Puis elle enseigne la phonétique à l’Université de Paris X-Nanterre. C’est là qu’elle rencontre son futur mari, un canadien avec qui elle part s’installer de l’autre côté de l’océan. Mais ils sont contraints de revenir en Europe en apprenant que sa mère est atteinte d’un cancer. Judith, alors enceinte, prend soin de sa mère jusqu’à sa mort. Une dépression sévère s’ensuit.
Au cours des années, Judith reçoit différents diagnostics successifs : d’abord celui de « dépression clinique profonde ». Puis, aimant beaucoup son psychiatre en qui elle avait placé toute sa confiance, elle lui confie qu’elle entend des voix. C’est alors qu’il réévalue le diagnostic : «dépression psychotique », puis « schizophrénie ». Et s’enchaîneront : « désordre schizo-affectif », « trouble bipolaire», jusqu’au diagnostic actuel : Judith est désormais considérée comme porteuse d'un "syndrome de stress post-traumatique".
Cette Jerseyienne, battante et authentique, a connu divers traitements, à commencer par les médicaments : antidépresseurs, lithium, barbituriques, neuroleptiques ; elle est aussi passée par « 18 électrochocs qui n’ont pas marché, mais je suis certaine que ça a affecté ma mémoire », une thérapie du sommeil, le pentothol (« Truth Drug », le « médicament de la vérité »), l’abréaction, la thérapie avec échanges verbaux, le séjour en hôpital psychiatrique.
Un jour, la voix qu’elle entend lui fait peur en disant qu’elle contamine ses enfants. Or, c’est ce que son père lui disait alors qu’elle était enfant…
Un psychiatre irlandais lui confie que « la fonction principale d’un psychiatre c’est de prescrire des médicaments », et il lui conseille d’aller voir un collègue psychanalyste, qui la rassure en affirmant que l’on peut entendre des voix sans pour autant être schizophrène.
Judith se rend ensuite au premier Congrès International d’Intervoice à Maastricht en 2009, d’où elle tirera de nombreux enseignements sur l'entente de voix et sur ses autres symptômes.
Elle résume ainsi ce qui a participé à sa guérison :
- se distraire, rester occupée : vie sociale active (participation à de groupes d’écrivains et de poètes), écriture, dessin, musique, natation, relaxation, méditation.
- se souvenir de l’aspect positif des choses
- être validée dans ses expériences par ses enfants et ses amis
- entretenir ses amitiés
- être soutenue en thérapie
- se lancer des défis
- garder le sens de l’humour
Mue par l’envie d’aider ceux qui n’ont pas encore eu la chance de rencontrer les bonne personnes sur le chemin, elle a créé des schémas très clairs et très pratiques dont ce schéma de la balance :
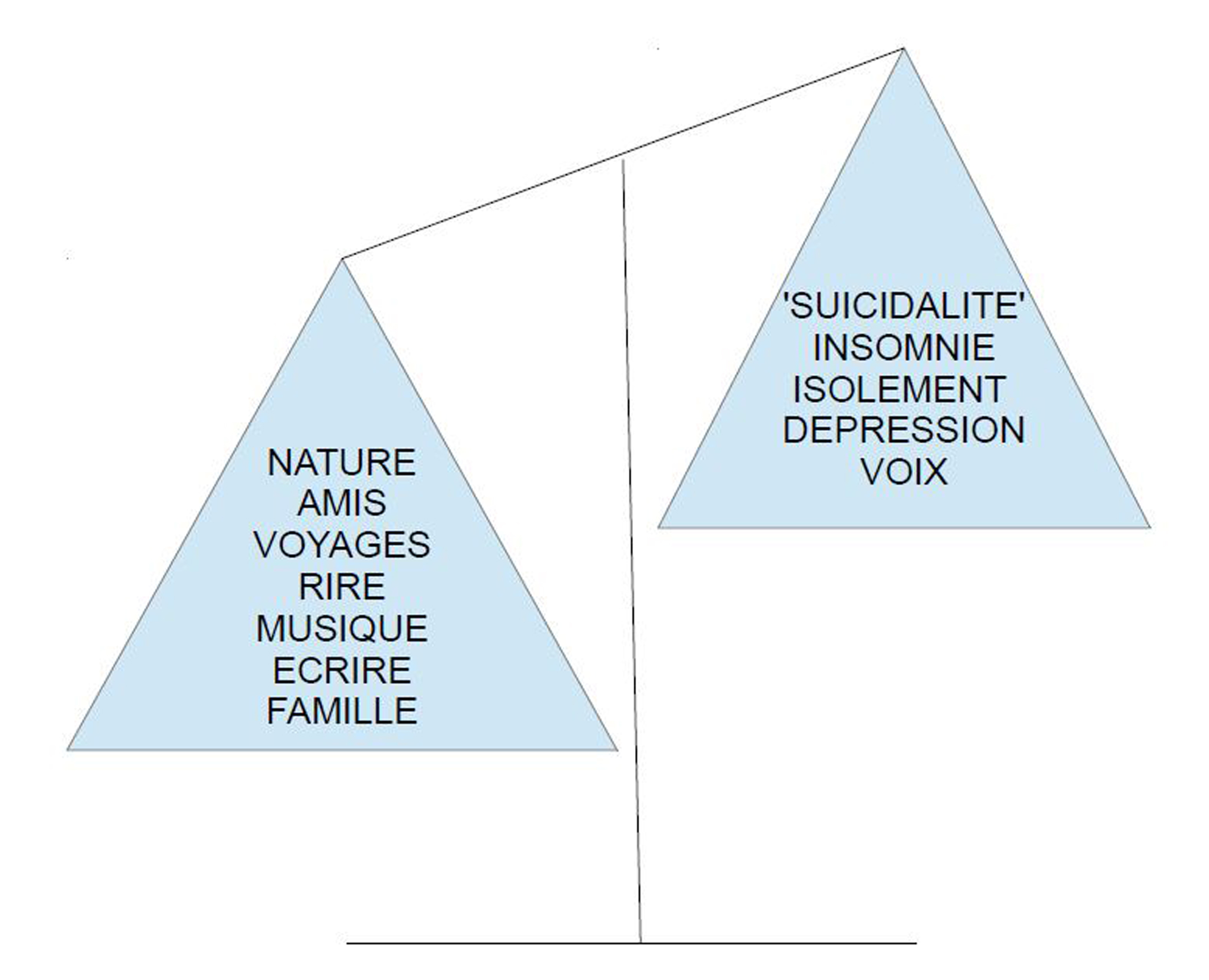
Après le décès de sa mère, une amie conseille à Judith de garder cette astuce en tête lors des événements difficiles : « les 3A » :
- Accepter
- s’Adapter à la nouvelle situation
- Avancer
Le leitmotiv qui anime Judith est le suivant : « Mieux vaut avancer sur un chemin cabossé que de toujours rester sans espoir ! »
- Accepter
- s’Adapter à la nouvelle situation
- Avancer
Le leitmotiv qui anime Judith est le suivant : « Mieux vaut avancer sur un chemin cabossé que de toujours rester sans espoir ! »











